Les maladies inflammatoires de la peau - PARTIE 1
C’est le moment ou jamais pour en apprendre un peu plus sur ces maladies et informer toutes vos clientes qui en souffrent.
5 MALADIES INFLAMMATOIRES
Le psoriasis
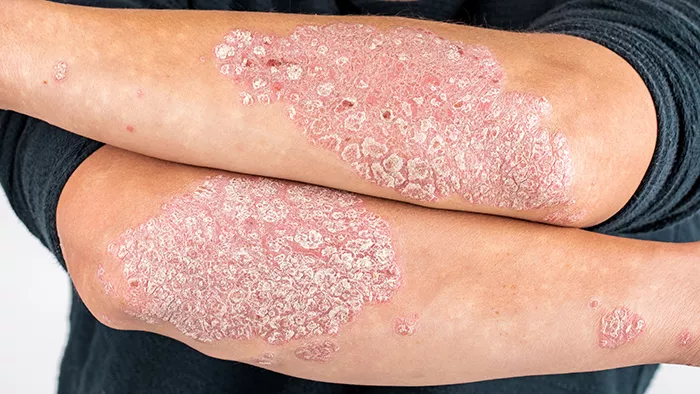
Le psoriasis est une maladie de composante génétique importante, relativement fréquente, qui touche 2 à 4 % de la population française et mondiale, féminine et masculine à part égale. Entre 1,5 et 3 millions de personnes sont touchées avec 80 % de formes légères à modérées et 90 % qui présentent des formes en plaques.
Dans environ 30 % des cas, le psoriasis se complique d’une atteinte des articulations.
De plus, les personnes atteintes de psoriasis sont plus susceptibles de souffrir d’autres maladies chroniques, telles que le diabète et les maladies cardiovasculaires. Une détection précoce et un traitement approprié sont de la plus haute importance pour prévenir leur progression.
Sur la peau, le psoriasis se manifeste par des plaques rouges, épaisses, délimitées de la peau normale adjacente, avec une accumulation de peau morte en surface dites squames. Les localisations les plus fréquentes sont les coudes, les genoux, le cuir chevelu, le contour des oreilles, le dos en regard du coccyx. Les plaques sont de tailles variables selon le patient, de très grandes à très petites (gouttes), rouges ou rosées.
Les formes légères sont les plus fréquentes et la grande majorité des personnes n’ont que quelques plaques. Parfois le psoriasis est localisé à une seule zone du corps et son diagnostic peut alors être plus difficile : dans les plis, dans les paumes de mains et plantes de pieds, sur les ongles, sur les parties génitales.
Le traitement
Le traitement du psoriasis vise à soulager les symptômes, réduire l’inflammation et prévenir les poussées de la maladie. Les options de traitement varient en fonction de la sévérité du psoriasis, de la localisation des lésions et des facteurs individuels. Établir un plan de traitement adapté à chaque personne est alors de rigueur. Les prescriptions contiennent parfois des traitements topiques (appliqués sur la peau), de la photothérapie (avec des UV) ou des médicaments systémiques (classiques et biologiques).
La dermatite atopique
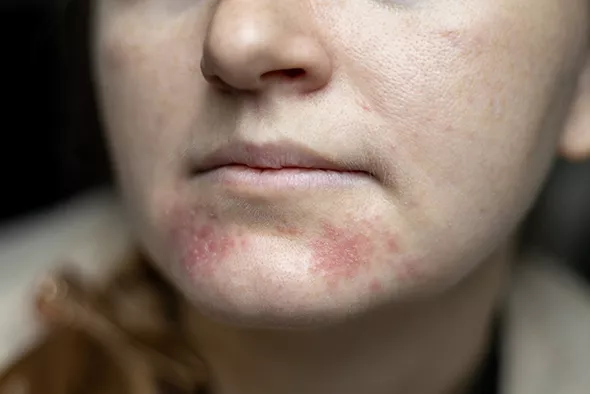
Également appelée eczéma atopique, cette affection cutanée inflammatoire chronique et récurrente touche environ 2 millions d’adultes en France. C’est la seconde maladie de peau la plus fréquente après l’acné et devant le psoriasis. Elle est due à une anomalie de la réponse immunitaire et une déficience de la barrière cutanée. Elle débute généralement dans la petite enfance puisque 850 000 enfants de 6 à 11 ans sont atteints de dermatite atopique en France. Elle persiste à l’âge adulte dans plus de 50 % des cas et se déclare chez 20 % des patients après l‘âge de 20 ans.
Elle est caractérisée par des démangeaisons intenses, des rougeurs, des lésions cutanées sèches et desquamations. Cette maladie affecte souvent les personnes ayant des antécédents familiaux d’atopie, tels que l’asthme ou les allergies.
Grâce à une meilleure compréhension des origines multiples de la maladie, de nouveaux médicaments ont pu être développés et des pistes thérapeutiques sont à l’étude.
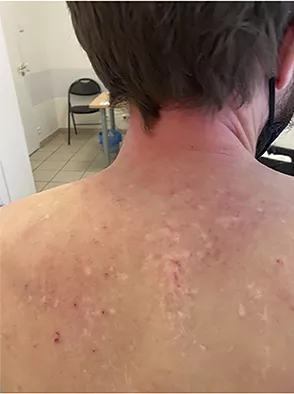
Sur le plan immunologique, les surexpressions des interleukines 4 et 13 jouent un rôle bien établi dans le déclenchement de la DA mais des facteurs génétiques, notamment des mutations au niveau de la protéine filaggrine qui assure la cohésion des cellules de la peau, des facteurs environnementaux et des anomalies du microbiome cutané, sont impliqués dans son développement. Les facteurs intervenant dans la physiopathologie de la DA sont multiples :
• Barrière cutanée défectueuse : mutation du gène codant pour la protéine de la filaggrine dans 30 % des cas, ainsi que d’autres anomalies (jonctions serrées, protéines épidermiques).
• Terrain génétique : anomalies de la réponse immune innée (anomalie de la réponse aux récepteurs TLR, anomalies des peptides anti-microbiens dans la peau).
Comme toutes les maladies chroniques, la dermatite atopique ne se guérit pas
• Anomalies de la réponse immune adaptative de type TH1/Th17 (dans les réactions chroniques) et Th2/Th22 (dans les réactions aiguës).
• Auto-immunité (principalement auto-IgE dans les formes de DA chroniques de l’adulte).
• Dysbiose du microbiote cutané : déséquilibre de la diversité du microbiote favorisant la prolifération du staphylocoque doré aux dépens des autres bactéries commensales cutanées.
• Dysbiose du microbiote digestif.
• Grattage chronique induisant la libération d’une cytokine clé, la TSLP, issue des kératinocytes. Cette cytokine induit une cascade inflammatoire.
• Les allergènes et les endotoxines bactériennes agissent sur l’ensemble des précédents facteurs impliqués dans la DA.
Le traitement
Comme toutes maladies chroniques, la DA ne se guérit pas, mais ses poussées et son évolution peuvent, aujourd’hui, être contrôlées grâce aux traitements proposés. Sa prise en charge varie selon la sévérité : des émollients pour hydrater la peau et restaurer la barrière épidermique altérée et des dermocorticoïdes pour leur action anti inflammatoire. Le tacrolimus topique, un immunosuppresseur qui n’est pas à base de cortisone, est aussi beaucoup utilisé. Ces traitements sont en général suffisants pour les formes légères mais, dans les formes sévères, la photothérapie est utilisée, les immunosuppresseurs et/ou des biothérapies également.
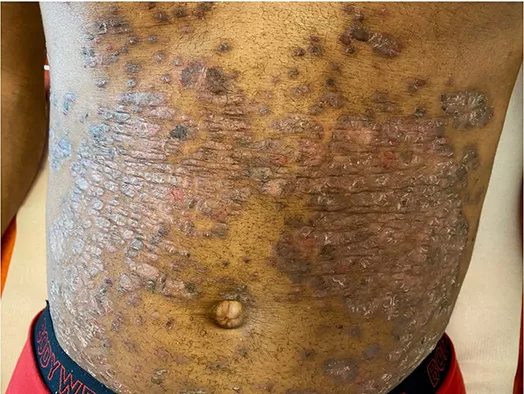
La maladie de Verneuil
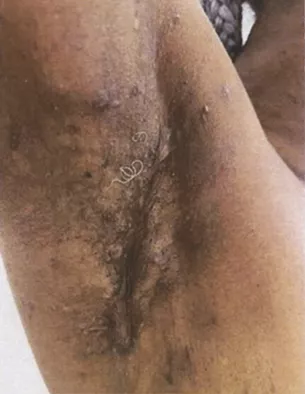
Elle est caractérisée par l’apparition d’abcès purulents. C’est une inflammation chronique et suppurante de la peau qui ne touche que les zones du corps où il existe une certaine variété de glandes appelées apocrines. Ces glandes sont présentes au niveau de la peau des régions ano-périnéales, au niveau des plis de l’aine, des aisselles, des mamelons chez la femme et derrière les oreilles.
Il s’agit d’une maladie dont la fréquence est mal connue, estimée par certains à 1 cas pour 300 habitants. La maladie de Verneuil est à l’origine de 4,7 % des suppurations de la région ano-périnéale. Il ne s’agit donc pas d’une maladie rare, et si elle fait partie des maladies dites orphelines c’est parce qu’elle est mal connue et peu étudiée. Dans la très grande majorité des cas, la maladie n’apparaît qu’après la puberté. La maladie évolue sous la forme de poussées inflammatoires totalement imprévisibles. Classiquement, on distingue plusieurs stades de sévérité pour cette pathologie.
Trois stades
La classification de Hurley, basée sur l’aspect clinique, va de «Maladie de Hurley de stade 1» à «Maladie de Hurley de stade 3» et permet de guider la prise en charge.
• Le stade 1 concerne 68 % des patients et commence vers 23 ans. Les nodules contiennent peu de microbes. Une rémission est normalement obtenue en 6 semaines après une antibiothérapie ciblée. En l’absence de facteurs aggravants, ces patients restent à ce stade 1 de Hurley toute leur vie.
• Le stade 2 est de sévérité intermédiaire. Il touche 28 % des patients et débute après la puberté, avec des lésions laissant des intervalles de peau saine dans les zones atteintes. Elles contiennent une diversité bactérienne plus riche que celle des lésions de stade 1 de Hurley, mais moindre que celles de stade 3.
• Le stade 3 concerne 4 % des patients et commence dès la puberté. Les bactéries dans les plastrons sont très nombreuses, variées et résistantes, sans aucun intervalle de peau saine dans les zones atteintes.
Le traitement
Les stades 2 et 3 sont pris en charge par une antibiothérapie lourde et ciblée contre les agents pathogènes, sur une durée de 3 à 6 mois.
Quand le patient est en rémission, une surveillance rapprochée est nécessaire. Pour les patients les plus gravement atteints, l’ablation chirurgicale de la ou des zones les plus touchées permet d’obtenir une rémission durable dans la zone opérée, à la condition d’un traitement d’entretien continu après la chirurgie.
La maladie a des conséquences importantes sur la mobilité, la vie quotidienne et la pratique des loisirs. Malgré cela, les malades souffrent très souvent d’un retard de diagnostic : il leur faut en moyenne consulter six médecins et attendre six à huit ans avant que celui-ci ne soit posé. La maladie de Verneuil est en effet souvent confondue avec de simples poils incarnés, une furonculose ou de l’acné sévère.
IDÉES REÇUES
Les maladies cutanées sont mal comprises d’autant que se propagent encore quelques idées fausses
La pelade
La pelade est une maladie auto-immune, caractérisée par la chute des cheveux en plaques. Elle n’est pas contagieuse. L’impact sur la qualité de vie peut être très important, avec un retentissement important tant sur le plan personnel que social.
La prévalence globale de la pelade se situe entre 0,1 et 0,2 %, sans prédominance de genre. Elle concerne tous les âges mais les deux tiers des personnes atteintes sont âgées de moins de 30 ans.
La physiopathologie de la maladie est complétement élucidée, impliquant une dysrégulation immunitaire (activation de certaines cellules de l’immunité, les lymphocytes contre certains constituants des poils/cheveux), chez des sujets parfois génétiquement prédisposés (certaines formes sont familiales). Certains patients rapportent le stress comme facteur déclencheur. À noter que la maladie elle-même est source de stress.
L’association à d’autres maladies auto-immunes est classique : lupus érythémateux systémique, maladies de la thyroïde, polyarthrite rhumatoïde, etc. Le diagnostic reste clinique, ne nécessitant aucun examen complémentaire. Une biopsie peut être pratiquée par le dermatologue, elle permet plutôt d’éliminer un diagnostic différentiel (autres causes d’alopécies, notamment cicatricielles).
Un bilan peut être demandé pour rechercher une maladie auto-immune associée, notamment une thyroïdite.
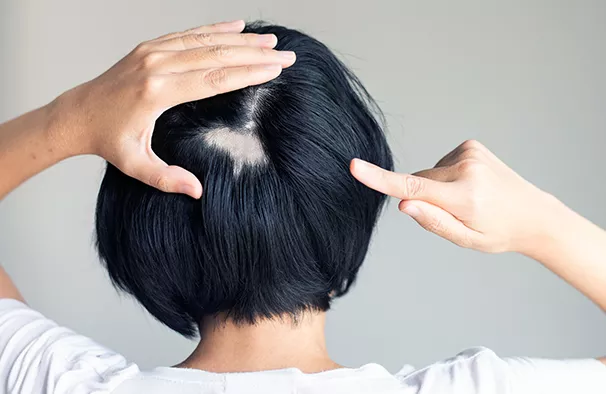
Sur le plan clinique
On observe des plaques alopéciques (sans cheveux), avec une peau normale, souple (pas d’atrophie ni d’infiltration). La taille, le nombre des plaques et leur localisation est variable. Le cuir chevelu est la localisation la plus classique. Les cils, les sourcils, la barbe peuvent également être concernés.
Les ongles peuvent être atteints : onychopathie peladique dans 7 à 66 % des cas. Les ponctuations en dé à coudre et la trachyonychie (surface irrégulière des ongles) sont les présentations cliniques les plus communes.
Le patient ne rapporte pas de signes fonctionnels associés : prurit (démangeaisons), douleurs.
Bien qu’habituellement limitée, la pelade peut évoluer jusqu’à la perte complète des cheveux (pelade décalvante), voire atteindre l’ensemble des zones pileuses (pelade universelle).
L’évolution est imprévisible :
- repousse au bout de plusieurs mois le plus souvent,
- extension des plaques,
- récidives fréquentes,
- formes chroniques et extensives.
Le traitement
Il n’existe pas à ce jour de traitement curatif de la pelade.
La prise en charge n’est pas standardisée. Le choix du traitement dépend de l’étendue des lésions, de leur localisation et du terrain du patient. Le traitement est souvent difficile et long (plusieurs mois).
Pour les formes limitées, on proposera des corticoïdes locaux, des infiltrations de corticoïdes au niveau des plaques, du tacrolimus en topique, en association ou non au minoxidil solution ou irritants locaux.
Pour les formes plus étendues, on proposera un traitement par des ultra-violets (UV), immunothérapie de contact, des corticoïdes systémiques soit en bolus pou per os, des immunosuppresseurs (méthotrexate).
Une prise en charge psychologique peut être proposée en concertation avec le patient, notamment avec des associations de patients.
Il faut consulter en moyenne six médecins avant d’avoir le diagnostic de la maladie de Verneuil
Dans certaines situations, le camouflage constitue la seule alternative : une prothèse capillaire (perruque ou postiche), peut être proposée aux patients. Tatouage des sourcils ou du bord libre des paupières, en particulier chez les femmes.
Le pronostic est variable. Il a été noté un moins bon pronostic lors d’un premier épisode étendu dans l’enfance, l’association à certains troubles dysimmunitaires, certaines altérations unguéales, ancienneté de la pelade.
La découverte de nouvelles voies de signalisation a élargi l’arsenal thérapeutique avec l’utilisation récente des inhibiteurs de la Janus Kinase (JAK) par voie systémique ou topique.
Le vitiligo

Le vitiligo est une dermatose chronique. Il touche 1 à 2 % de la population en Europe et dans le monde. Il se caractérise par la destruction des mélanocytes (cellules responsables de la couleur de la peau).
Il s’en suit une dépigmentation de la peau et parfois des cheveux. Cette dermatose est très affichante avec un retentissement très important sur la qualité de vie.
La genèse du vitiligo est complexe, associant des facteurs génétiques et environnementaux (traumatisme, stress oxydatif). Les mélanocytes devenant fragiles, ils sont sensibles aux frictions, ce qui se traduit par un phénomène de Kobner qui se caractérise par le développement d’une dépigmentation sur une zone récemment traumatisée.
On retrouve parfois des antécédents familiaux de vitiligo et des antécédents familiaux ou personnels de maladie auto-immune. La recherche d’une maladie auto-immune de la thyroïde est préconisée dans certaines études.
Le diagnostic du vitiligo est clinique et ne nécessite aucun examen complémentaire. Exceptionnellement, le dermatologue réalisera une biopsie cutanée. L’utilisation d’une lampe de Wood peut être utile pour déterminer avec précision l’étendue des lésions, en montrant un rehaussement blanc laiteux.
Deux types de vitiligo
On distingue deux grands groupes, en fonction de leur présentation clinique et leur profil évolutif :
• Le vitiligo non segmentaire
Forme plus généralisée, la plus commune. Il se présente sous forme de macules (plaques sans relief, planes) de taille variable, achromiques (blanches, décolorée), bien limitées, sans atrophie ni infiltration (consistance de peau normale). Les lésions sont habituellement bilatérales et symétriques, localisées aux zones de frottement (membres, tronc, mains, coudes, genoux, visage…). Les poils et les cheveux peuvent être blancs en regard des plaques (leucotrichie). Il peut toucher l’ensemble du corps, réalisant un «vitiligo universalis»
• Le vitiligo segmentaire
Plus rare, il est habituellement unilatéral, localisé sur une zone anatomique (front, épaule…) avec parfois une disposition en bande. Le vitiligo peut survenir à tous les âges mais près de 50 % des patients débutent leur maladie avant l’âge de 20 ans. Le vitiligo segmentaire a un âge d’apparition plus précoce que le vitiligo non segmentaire.
Le traitement
Il n’existe pas de traitement curatif du vitiligo. Le traitement dépend de la forme clinique, de la localisation et de l’étendue des lésions. Il est important de rapidement traiter un vitiligo actif. Le traitement est fastidieux et long (plusieurs mois).
Les objectifs du traitement sont de :
- stabiliser la maladie,
- stimuler la pigmentation des lésions,
- prévenir les récidives.
Pour le vitiligo universalis, une dépigmentation de la peau normale résiduelle sera discutée avec le patient.
Un camouflage cosmétique est recommandé pour tous les patients afin de les aider à faire face au fardeau psychosocial de la maladie.
Le choix du traitement dépend du profil évolutif (maladie active/stable), de l’étendue et de la localisation des lésions. Il faudra systématiquement éviter les traumatismes cutanés. À noter que sans ultra-violets (UV) , naturels ou en cabine, la repigmentation du vitiligo parait difficile.
Les corticostéroïdes topiques ou les inhibiteurs de la calcineurine sont le traitement de première intention lorsque la surface corporelle est limitée.
Pour les formes étendues, la photothérapie UV-B-TL01, 2-3 fois/semaine, est indiquée.
Une corticothérapie systémique (mini pulse de cortisone) est efficace sur le vitiligo actif.
Les greffes de mélanocyte sont indiquées dans le vitiligo localisé, stable (depuis au moins un an) et le vitiligo segmentaire.
Pour éviter les récidive (40-50 % dans la première année), un traitement d’entretien par des traitements locaux (corticoïdes, tacrolimus) et UV thérapie sont préconisés. De nombreuses perspectives thérapeutiques sont actuellement discutées. On citera les inhibiteurs de la voie JAK en topique et per os, qui ont déjà montré leur efficacité dans cette maladie.